Hohe Lebenserwartung trotz Vorhofflimmern
Ob Vorhofflimmern tatsächlich die Lebenserwartung einschränkt, ist bei den heute zur Verfügung stehenden Behandlungsmöglichkeiten schwer zu sagen. Wer jünger als 65 und ansonsten herzgesund ist, hat trotz Vorhofflimmern eine ähnliche Lebenserwartung wie Menschen ohne Rhythmusstörung. Wer dagegen an Vorhofflimmern und zusätzlich an einer Herzerkrankung leidet, musste in früheren Jahren mit einer geringeren Lebenserwartung rechnen. Aufgrund der verbesserten Behandlung scheint auch die Lebenserwartung dieser Patienten heute höher zu sein als früher.
Volkskrankheit Vorhofflimmern in Deutschland
Vorhofflimmern ist die häufigste anhaltende Herzrhythmusstörung und eine der häufigsten Ursachen für ambulante Arztbesuche und Krankenhausaufenthalte. Nach aktuellen Schätzungen sind rund 800.000 Menschen in Deutschland, also rund ein Prozent der Bevölkerung, davon betroffen. Aufgrund der sich ändernden Altersstruktur in den westlichen Ländern und der Zunahme von Risikofaktoren wie Bluthochdruck und Übergewicht steigt die Zahl der Vorhofflimmerpatienten ständig. Experten rechnen mit einer Verdoppelung in den nächsten 50 Jahren.
Wer ist besonders gefährdet?
Das individuelle Risiko, an Vorhofflimmern zu erkranken, hängt stark vom Lebensalter ab und verdoppelt sich ab dem 50. Lebensjahr etwa mit jeder Altersdekade. Während von den unter 50-Jährigen deutlich weniger als ein Prozent an Vorhofflimmern leiden, steigt die Häufigkeit bei über 60-Jährigen auf vier bis sechs Prozent und bei über 80-Jährigen auf neun bis 16 Prozent. Männer sind in den jüngeren Altersstufen häufiger betroffen als Frauen. Durch die höhere Lebenserwartung der Frauen gibt es etwa gleich viele männliche und weibliche Patienten mit Vorhofflimmern.
Eine Vielzahl häufiger Erkrankungen wie Bluthochdruck, Herzmuskelschwäche (Herzinsuffizienz), koronare Herzerkrankung und Zuckerkrankheit (Diabetes mellitus) begünstigen das Auftreten von Vorhofflimmern. So steigert ein hoher Blutdruck das Risiko, an Vorhofflimmern zu erkranken, etwa auf das Doppelte, Herzinsuffizienz auf das 4,5- bis sechs-fache. Übergewicht und regelmäßiger übermäßiger Alkoholkonsum sind weitere Risikofaktoren. Um Vorhofflimmern zu verhindern, gilt es deshalb, konsequent vorzubeugen und die begünstigenden Erkrankungen und Risikofaktoren rechtzeitig zu behandeln.
Schlaganfallrisiko
Vorhofflimmern ist als Rhythmusstörung selbst nicht lebensbedrohlich, kann aber zu gravierenden Folgeschäden führen, insbesondere zum Schlaganfall. Das Schlaganfallrisiko hängt vom Alter und den Begleiterkrankungen ab und beträgt bis zu acht Prozent pro Jahr. Daher sind in vielen Fällen Medikamente zur Blutverdünnung (z. B. Marcumar®) erforderlich, um das Embolierisiko weitgehend zu reduzieren. Schlaganfälle sind neben dem Herzinfarkt die häufigste herz- und kreislaufbedingte Todesursache in Deutschland. 15 Prozent aller Schlaganfälle sind auf Vorhofflimmern zurückzuführen, das sind fast 40.000 Schlag-anfälle pro Jahr in Deutschland.
Aber auch jüngere Menschen ohne fassbare Herz- oder Begleiterkrankung können Vorhofflimmern haben. Bei diesen Betroffenen, die etwa ein Zehntel aller Vorhofflimmerpatienten ausmachen, ist das Schlaganfallrisiko mit etwa einem Prozent pro Jahr gering, auch ohne Blutverdünnung.
Vom kurzen Anfall zum Dauerflimmern
Vorhofflimmern kann anfallsartig auftreten, wobei die Rhythmusstörung in manchen Fällen spontan wieder endet, in anderen nicht. Zunächst anhaltende Formen können oft durch Medikamente oder einen Elektroschock (Kardioversion) wieder in einen normalen Rhythmus zurückgeführt werden. Bisweilen ist Vorhofflimmern aber nicht mehr zu beenden, sondern besteht dauerhaft. Je früher Vorhofflimmern behandelt wird, desto größer sind die Chancen, es noch einmal zu beenden. Nach Jahren besteht im Allgemeinen nur noch wenig Aussicht auf die dauerhafte Wiederherstellung eines normalen Sinusrhythmus.
Tritt Vorhofflimmern zum ersten Mal auf, so kann dies der Anfang eines chronischen Verlaufs mit wiederholten Anfällen unterschiedlicher Dauer und Häufigkeit sein oder ein einmaliges Ereignis, etwa im Rahmen einer schweren Erkrankung, einer Schilddrüsenüberfunktion oder einer Operation. Langfristig hat Vorhofflimmern aber die Tendenz, sich in Richtung einer dauerhaften Rhythmusstörung zu entwickeln:
So kommt es bei etwa acht Prozent der Patienten mit anfallsartigem (paroxysmalem) Vorhofflimmern innerhalb eines Jahres zu dauerhaftem (permanentem) Vorhofflimmern. Enden die Episoden nicht spontan, sondern bedürfen der Konversion durch Medikamente oder Elektroschock, so ist innerhalb von zwei Jahren bereits bei rund 40 Prozent dieser Patienten mit permanentem Vorhofflimmern zu rechnen.
Vorhofflimmern bleibt oft unbemerkt
Während beim Gesunden das Herz mit einem gleichmäßigen Rhythmus (Sinusrhythmus) schlägt, ist Vorhofflimmern durch einen unregelmäßigen, meist zu schnellen Herzschlag gekennzeichnet. Typische Symptome sind Herzstolpern oder -rasen, Schwindel, Atemnot, Abgeschlagenheit und gelegentlich Brustschmerz, Beklemmungs- oder Angstgefühl. Aber manchmal bleiben diese alarmierenden Anzeichen aus. Bei vielen Menschen tritt die Rhythmusstörung ganz ohne Beschwerden auf und wird nur zufällig bei einer ärztlichen Untersuchung erkannt. Nicht selten macht sie sich erst durch Komplikationen, in schweren Fällen durch einen Schlaganfall, bemerkbar.
Dieses asymptomatische Vorhofflimmern birgt also die Gefahr, zunächst unerkannt zu bleiben, so dass notwendige Therapiemaßnahmen wie eine Blutverdünnung nicht rechtzeitig eingeleitet werden können. Insbesondere paroxysmales Vorhofflimmern mit seinen selbst endenden Episoden verläuft häufig (bis zu 70 Prozent) ohne besondere Beschwerden. Experten schätzen daher, dass es eine hohe Zahl von Betroffenen gibt, die mit Vorhofflimmern leben, ohne es zu wissen. Diesen Menschen rechtzeitig zu helfen, ist eine wichtige Aufgabe für die Zukunft. Untersuchungsprogramme zur Früherkennung („Screening“) gefährdeter Bevölkerungsgruppen, also von Personen über 60 Jahren, insbesondere mit Bluthochdruck, koronarer Herzerkrankung oder Herzmuskelschwäche, könnten dazu beitragen, Betroffene rechtzeitig zu erkennen und zu behandeln, bevor Komplikationen eintreten.
Was geschieht im flimmernden Vorhof?
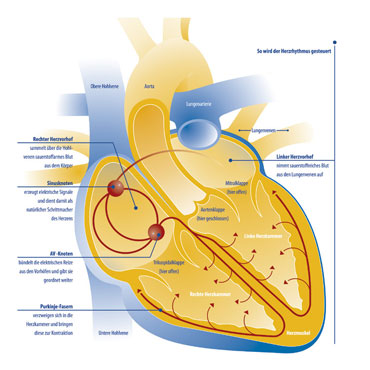
Vorhofflimmern ist eine Rhythmusstörung der Herzvorhöfe. Im Gegensatz zum normalen Herzrhythmus werden die regelmäßigen elektrischen Impulse aus dem Sinusknoten dabei durch arrhythmisch-kreisende Erregungswellen unterdrückt. Diese kreisenden Erregungen, die ihre Größe und Lokalisation in den Vorhöfen ständig verändern, führen zum sogenannten Flimmern der Herzvorhöfe.
Über den AV-Knoten, der die Herzvorhöfe und die Herzkammern elektrisch verbindet, wird das Flimmern auf die Herzkammern geleitet, so dass es zu einer unregelmäßigen Aktivierung der Herzkammern kommt. Die Folge: Das Herz gerät aus dem Takt. Viele Patienten nehmen dies als Herzstolpern wahr. Bedingt durch die schnelle Überleitung des Vorhofflimmerns auf die Herzkammern ist dabei der Puls häufig über 100 Schläge pro Minute beschleunigt. Dadurch erklären sich die Beschwerden wie Herzklopfen, Herzjagen, und Schwindel.
Gefährliche Folgen
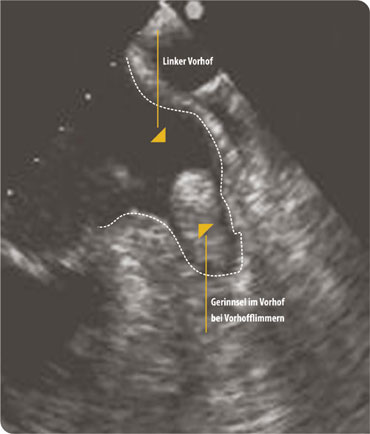
Das Vorhofflimmern verhindert außerdem eine geordnete Pumpfunktion der Vorhöfe und kann so die Herzleistung reduzieren. Typische Beschwerden hierfür sind allgemeine Leistungsminderung, Schwäche, Luftnot und Wasseransammlungen (Ödeme). Vor allem aber kann die eingeschränkte Pumpfunktion während des Vorhofflimmerns gefährliche Folgen haben: Die Herzvorhöfe besitzen kleine Ausziehungen, die als Herzohren bezeichnet werden. In diesen Herzohren ist die Fließgeschwindigkeit des Blutes während des Flimmerns besonders langsam, so dass sich hier häufig Blutgerinnsel bilden. Falls diese dann losgeschwemmt werden, können sie Gefäße im Körper verstopfen und so zu einem Organinfarkt führen. Am häufigsten passiert dies im Gehirn, was man als Schlaganfall bezeichnet.
Was bringt den Vorhof zum Flimmern?
Die für das Vorhofflimmern typischen kreisenden Erregungswellen bilden sich nur aus, wenn die Erregungsleitung im Vorhofgewebe verlangsamt oder blockiert ist. Solche Störungen können durch Änderungen der Gewebestruktur entstehen. So begünstigen zum Beispiel ausgedehnte Narben und Entzündungen im Herzgewebe das Auftreten von Vorhofflimmern.
Experimente haben gezeigt, dass die Entstehung von Narbengewebe (Fibrose) innerhalb der Herzvorhöfe durch die direkte Wirkung von Angiotensin II bedingt ist, einer körpereigenen Substanz, die im Herz und Gefäßsystem gebildet wird. Angiotensin II ist ein wichtiger Regulator der Gefäßweite. Viel Angiotensin führt zur Engstellung der Blutgefäße und damit zu einem hohen Blutdruck. Darüber hinaus begünstigt es die Entwicklung einer Herzpumpschwäche. Diese Zusammenhänge erklären, warum Vorhofflimmern häufig begleitend bei Patienten mit Bluthochdruck, Herzklappenerkrankungen oder Herzschwäche auftritt. Seit vielen Jahren gibt es Medikamente, sogenannte „Angiotensin II Rezeptor Blocker“, die die Wirkung von Angiotensin II im Gefäßsystem und am Herzen blockieren können. Bisher werden sie zur Therapie von Bluthochdruck und Herzschwäche eingesetzt. Sie können aber auch die Bildung von Fibrose hemmen und sind deshalb ebenso zur Behandlung von Vorhofflimmern geeignet.
Untersuchungen bei Vorhofflimmerpatienten haben in den letzten Jahren gezeigt, dass es vor allem im linken Vorhof Bezirke gibt, in denen spontane elektrische Impulse gebildet werden. Diese spontanen elektrischen Erregungen können Vorhofflimmern auslösen. Am häufigsten finden sich diese Bezirke in der Hinterwand des linken Vorhofs an der Einmündung der Lungenvenen in den linken Vorhof. Mit Herzkathetern ist es möglich, diese Bereiche im Herzen zu erreichen und sie mit einer Katherablation elektrisch zu isolieren. Mit dieser Methode kann ein Teil der Patienten mit Vorhofflimmern sehr effektiv behandelt werden.
Vorhofflimmern verstärkt sich selbst
Vorhofflimmern führt zu erheblichen Veränderungen im flimmenden Vorhof. Die sehr schnelle elektrische Aktivierung der Herzmuskelzellen führt zu einem Anstieg des Zellstoffwechsels und zu einer Änderung der elektrischen Eigenschaften der Zellhülle (Zellmembran). Vorhofflimmern fördert auf diese Weise einen Prozess, durch den die Vorhofzellen immer schneller elektrisch aktivierbar werden. Dies erhöht die Wahrscheinlichkeit, dass kreisende Erregungswellen auf erregbares Gewebe stoßen. Dadurch verlängern sich die Phasen von Vorhofflimmern und die Rhythmusstörung erhält sich selbst aufrecht. Dieser Mechanismus scheint auch ein Grund dafür zu sein, dass Vorhofflimmern gehäuft innerhalb von wenigen Stunden oder Tagen nach erfolgreicher Beendigung etwa durch eine elektrische Kardioversion erneut auftritt.
Die Krankheit an der Wurzel behandeln
Vorhofflimmern kann durch sehr verschiedene Grunderkrankungen des Herzens verursacht werden. Das Auftreten von Vorhofflimmern sollte daher zum Anlass genommen werden, diese Grundkrankheit so weit wie möglich abzuklären und zu behandeln. Blutdruckmessung, Belastungstest, Ultraschall des Herzens (Echokardiographie), Langzeit-EKG, Lungenfunktionstest, Schilddrüsenfunktionsprüfung und einige andere Untersuchungen stellen dabei die ersten Schritte dar. In manchen Fällen ist eine weiterführende Diagnostik durch Herzkatheter oder die sogenannte elektrophysiologische Untersuchung (Rhythmusherzkatheter) erforderlich.
Akut auslösende Ursachen des Vorhofflimmerns können in vielen Fällen leicht ausgemacht und behandelt werden. So kann zum Beispiel übermäßiger Alkoholgenuss diese Rhythmusstörung auslösen. Man spricht vom „holiday-heart-syndrome“, obgleich dieses Phänomen nicht nur im Urlaub auftritt! Operationen, besonders Herz-operationen, ein Herzinfarkt, Entzündungen des Herzmuskelgewebes, Lungenembolien und chronische Lungenerkrankungen, eine Überfunktion der Schilddrüse – all dies sind akut auslösende Erkrankungen, nach deren Abklingen sich der normale Sinusrhythmus wieder dauerhaft einstellen kann.
Chronische Grunderkrankungen des Herzens oder prädisponierende Faktoren, die Vorhofflimmern verursachen, müssen behandelt werden. Oft kann dadurch eine Normalisierung des Herzrhythmus erreicht werden, und zwar umso eher, je kürzer das Vorhofflimmern besteht. Außerdem wird das Auftreten von Komplikationen deutlich reduziert.
Herzkrankheiten können Vorhofflimmern verursachen
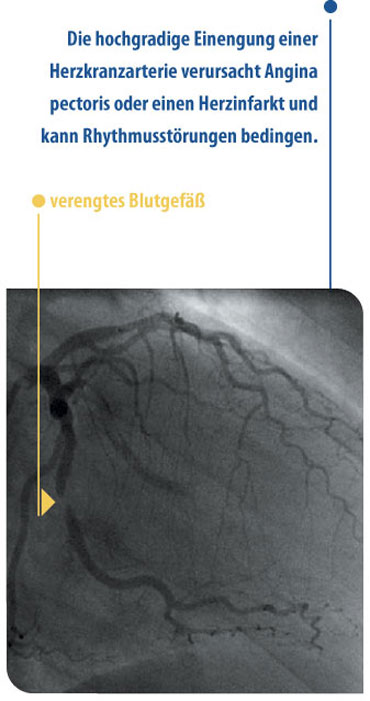
Eine koronare Herzkrankheit (Verengung von Herzkranzarterien) liegt bei etwa 20 Prozent aller Vorhofflimmerpatienten vor. Vorhofflimmern ist mitunter das erste Zeichen dieser Erkrankung. Durch Ballontechniken, manchmal auch mit einer Gefäßstütze (Stent), oder durch eine Bypass-Operation lässt sich diese Erkrankung gut und bei Einstellung aller Risikofaktoren auch recht dauerhaft behandeln.